登录/
注册
登录/
注册
腹股沟疝
腹股沟区是前外下腹壁一个三角形区域,其下界为腹股沟韧带,内界为腹直肌外侧缘,上界为髂前上棘至腹直肌外侧缘的一条水平线。腹股沟疝是指发生在这个区域的腹外疝。
腹股沟疝分为斜疝和直疝两种。疝囊经过腹壁下动脉外侧的腹股沟管深环(内环)突出,向内、向下、向前斜行经过腹股沟管,再穿出腹股沟管浅环(皮下环),并可进入阴囊,称为腹股沟斜疝(indirect inguinal henia)。疝囊经腹壁下动脉内侧的直疝三角区直接由后向前突出,不经过内环,也不进入阴囊,称为腹股沟直疝(direct inguinal hernia)。
斜疝是最多见的腹外疝,发病率约占全部腹外疝的75%~90%;或占腹股沟疝的85%~95%。腹股沟疝发生于男性者占大多数,男女发病率之比约为15:1;右侧比左侧多见。
腹股沟斜疝的基本临床表现是腹股沟区有一突出的肿块。有的病人开始时肿块较小,仅仅通过深环刚进入腹股沟管,疝环处仅有轻度坠胀感,此时诊断较为困难;一旦肿块明显,并穿过浅环甚或进入阴囊,诊断就较容易。典型的腹股沟疝可依据病史、症状和体格检查明确诊断。诊断不明确或有困难时可辅以超声、MRL/CT等影像学检查,协助诊断。影像学中的疝囊重建技术常可使腹股沟疝获得更明确的诊断。
易复性斜疝除腹股沟区有肿块和偶有胀痛外,并无其他症状。肿块常在站立、行走、咳嗽或劳动时出现,多呈带蒂柄的梨形,并可降至阴囊或大阴唇。用手按肿块并嘱病人咳嗽,可有膨胀性冲击感。如病人平卧休息或用手将肿块向腹腔推送,肿块可向腹腔回纳而消失。回纳后,以手指通过阴囊皮肤伸入浅环,可感浅环扩大、腹壁软弱;此时如嘱病人咳嗽,指尖有冲击感。用手指紧压腹股沟管深环,让病人起立并咳嗽,斜疝疝块并不出现;但一旦移去手指,则可见疝块由外上向内下鼓出。疝内容物如为肠袢,则肿块柔软、光滑,叩之呈鼓音。回纳时常先有阻力;一旦回纳,肿块即较快消失,并常在肠袢进入腹腔时发出咕噜声。若疝内容物为大网膜,则肿块坚韧,叩之呈浊音,回纳缓慢。
难复性斜疝在临床表现方面除胀痛稍重外,其主要特点是疝块不能完全回纳,但疝内容物未发生器质性病理改变。滑动性斜疝除了疝块不能完全回纳外,尚有消化不良和便秘等症状。滑动性疝多见于右侧,左右发病率之比约为1:6。滑动疝虽不多见,但滑入疝囊的盲肠或乙状结肠可能在疝修补手术时被误认为疝囊的一部分而被切开,应特别注意。
嵌顿性疝通常发生在斜疝,强力劳动或排便等腹内压骤增是其主要原因。临床上表现为疝块突然增大,并伴有明显疼痛。平卧或用手推送不能使疝块回纳。肿块紧张发硬,且有明显触痛。嵌顿内容物如为大网膜,局部疼痛常较轻微;如为肠袢,不但局部疼痛明显,还可伴有腹部绞痛、恶心、呕吐、停止排便排气、腹胀等机械性肠梗阻的临床表现。疝一旦嵌顿,自行回纳的机会较少;多数病人的症状逐步加重。如不及时处理,将会发展成为绞窄性疝,可因肠穿孔、腹膜炎等严重并发症而危及生命。肠管壁疝(Richter疝)嵌顿时,由于局部肿块不明显,又不一定有肠梗阻表现,容易被忽略。
绞窄性疝的临床症状多较严重。但在肠袢坏死穿孔时,疼痛可因疝块压力骤降而暂时有所缓解。因此,疼痛减轻而肿块仍存在者,不可认为是病情好转。绞窄时间较长者,由于疝内容物发生感染,侵及周围组织,引起疝外被盖组织的急性炎症。严重者可发生脓毒症。
腹股沟直疝常见于年老体弱者,其主要临床表现是当病人直立时,在腹股沟内侧端、耻骨结节上外方出现一半球形肿块,并不伴有疼痛或其他症状。直疝囊颈宽大,疝内容物又直接从后向前突出,故平卧后疝块多能自行消失,不需用手推送复位。直疝很少进入阴囊,极少发生嵌顿。疝内容物常为小肠或大网膜。膀胱有时可进入疝囊,成为滑动性直疝,此时膀胱即成为疝囊的一部分,手术时应予以注意。
腹股沟疝的诊断一般不难,但确定是腹股沟斜疝还是直疝,有时并不容易(表31-1)。
| 表31-1斜疝和直疝的鉴别 | |||
| 斜疝 | 直疝 | ||
| 发病年龄 | 多见于儿童及青壮年 | 多见于老年 | |
| 突出途径 | 经腹股沟管突出,可进阴囊 | 由直疝三角突出,很少进入阴囊 | |
| 疝块外形 | 椭圆或梨形,上部呈蒂柄状 | 半球形,基底较宽 | |
| 回纳疝块后压住深环 | 疝块不再突出 | 疝块仍可突出 | |
| 精索与疝囊的关系 | 精索在疝囊后方 | 精索在疝囊前外方 | |
| 疝囊颈与腹壁下动脉的关系 | 疝囊颈在腹壁下动脉外侧 | 疝囊颈在腹壁下动脉内侧 | |
| 嵌顿机会 | 较多 | 极少 | |
腹股沟疝的诊断虽较容易,但需与如下常见疾病相鉴别。
1.睾丸鞘膜积液 鞘膜积液所呈现的肿块完全局限在阴囊内,可清楚扪及上界;用透光试验检查肿块,鞘膜积液多为透光(阳性),而疝块则不能透光。应该注意的是,幼儿的疝块,因组织菲薄,常能透光,勿与鞘膜积液混淆。腹股沟斜疝时,可在肿块后方扪及实质感的睾丸;鞘膜积液时,睾丸在积液中间,故肿块各方均呈囊性而不能扪及实质感的睾丸。
2.交通性鞘膜积液 肿块的外形与睾丸鞘膜积液相似。于每日起床后或站立活动时肿块缓慢地出现并增大。平卧或睡觉后肿块逐渐缩小,挤压肿块,其体积也可逐渐缩小。透光试验为阳性。
3.精索鞘膜积液 肿块较小,在腹股沟管内,牵拉同侧睾丸可见肿块移动。
4.隐睾 腹股沟管内下降不全的睾丸可被误诊为斜疝或精索鞘膜积液。隐睾肿块较小,挤压时可出现特有的胀痛感觉。如病侧阴囊内睾丸缺如,则诊断更为明确。
5.急性肠梗阻 肠管被嵌顿的疝可伴发急性肠梗阻,但不应仅满足于肠梗阻的诊断而忽略疝的存在;尤其是病人比较肥胖或疝块较小时,更易发生这类问题而导致治疗上的错误。
6.此外,还应注意与以下疾病鉴别:肿大的淋巴结、动(静)脉瘤、软组织肿瘤、脓肿、圆韧带囊肿、子宫内膜异位症等。
腹股沟疝如不及时处理,疝块可逐渐增大,终将加重腹壁的损伤而影响日常生活和工作;斜疝又常可发生嵌顿或绞窄而威胁病人的生命。因此,除少数特殊情况外,腹股沟疝一般均应尽早施行手术治疗。
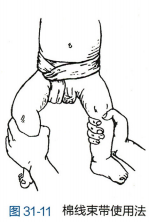
1.非手术治疗 一岁以下婴幼儿可暂不手术。因为婴幼儿腹肌可随躯体生长逐渐强壮,疝有自行消失的可能。可采用棉线束带或绷带压住腹股沟管深环(图31-11),防止疝块突出并给发育中的腹肌以加强腹壁的机会。
年老体弱或伴有其他严重疾病而禁忌手术者,白天可在回纳疝内容物后,将医用疝带一端的软压垫对着疝环顶住,阻止疝块突出。长期使用疝带可使疝囊颈经常受到摩擦变得肥厚坚韧而增加疝嵌顿的发病率,并有促使疝囊与疝内容物发生粘连的可能
2.手术治疗 腹股沟疝最有效的治疗方法是手术修补。如有慢性咳嗽、排尿困难、严重便秘、腹水等腹内压力增高情况,或合并糖尿病,手术前应先予处理,以避免和减少术后复发。手术方法可归纳为下述三种。
(1)传统的疝修补术:手术的基本原则是疝囊高位结扎、加强或修补腹股沟管管壁。
疝囊高位结扎术:显露疝囊颈,予以高位结扎、贯穿缝扎或荷包缝合,然后切去疝囊。所谓高位,解剖上应达内环口,术中以腹膜外脂肪为标志。结扎偏低只是把一个较大的疝囊转化为一个较小的疝囊,达不到治疗目的。婴幼儿的腹肌在发育中可逐渐强壮而使腹壁加强,单纯疝囊高位结扎常能获得满意的疗效,不需施行修补术。绞窄性斜疝因肠坏死而局部有严重感染,通常也采取单纯疝囊高位结扎、避免施行修补术,因感染常使修补失败;腹壁的缺损应在以后另作择期手术加强之。
加强或修补腹股沟管管壁:成年腹股沟疝病人都存在不同程度的腹股沟管前壁或后壁薄弱或缺损,单纯疝囊高位结扎不足以预防腹股沟疝的复发,只有在疝囊高位结扎后,加强或修补薄弱的腹股沟管前壁或后壁,才有可能得到彻底的治疗
加强或修补腹股沟管前壁的方法:以Ferguson法最常用。它是在精索前方将腹内斜肌下缘和联合腱缝至腹股沟韧带上,目的是消灭腹内斜肌弓状下缘与腹股沟韧带之间的空隙。适用于腹横筋膜无显著缺损、腹股沟管后壁尚健全的病例。
加强或修补腹股沟管后壁的方法:常用的有四种:①Bassini法,提起精索,在其后方把腹内斜肌下缘和联合腱缝至腹股沟韧带上,置精索于腹内斜肌与腹外斜肌腱膜之间。临床应用最广泛。②Halsted法,与上法很相似,但把腹外斜肌腱膜也在精索后方缝合,从而把精索移至腹壁皮下层与腹外斜肌腱膜之间。③MeVay法,是在精索后方把腹内斜肌下缘和联合腱缝至耻骨梳韧带上。适用于后壁薄弱严重病例,还可用于股疝修补。④Shouldice法,将腹横筋膜自耻骨结节处向上切开,直至内环,然后将切开的两叶予以重叠缝合,先将外下叶缝于内上叶的深面,再将内上叶的边缘缝于骼耻束上,以再造合适的内环,发挥其括约肌作用,然后按Bassini法将腹内斜肌下缘和联合腱缝于腹股沟韧带深面。这样既加强了内环,又修补了腹股沟管薄弱的后壁,其术后复发率低于其他方法。适用于较大的成人腹股沟斜疝和直疝。
浅环在修补术中显露疝囊前切开,缝合切口时可再塑,使其缩小仅容精索通过。
(2)无张力疝修补术(tension-free hernioplasty):传统的疝修补术存在缝合张力大、术后手术部位有牵扯感、疼痛等缺点。无张力疝修补术是在无张力情况下,利用人工高分子材料网片进行修补,具有术后疼痛轻、恢复快、复发率低等优点。使用修补材料进行无张力疝修补是目前外科治疗的主要方法。疝修补材料分为可吸收材料、部分可吸收材料和不吸收材料等多种。修补材料的植入需严格执行无菌原则。对嵌顿疝行急诊手术不推荐使用材料,对有污染可能的手术,不推荐使用不吸收材料进行修补。常用的无张力疝修补术有三种:①平片无张力疝修补术(Lichtenstein手术),使用一适当大小的补片材料置于腹股沟管后壁。②疝环充填式无张力疝修补术(Rutkow手术),使用一个锥形网塞入已还纳疝囊的疝环中并加以固定,再用一成型补片置于精索后以加强腹股沟管后壁。③巨大补片加强内脏囊手术(giant prosthetic reinforcement of the visceral sac,GPRVS),又称Stoppa手术,是在腹股沟处置入一块较大的补片以加强腹横筋膜,通过巨大补片挡住内脏囊,后经结缔组织长入,补片与腹膜发生粘连实现修补目的,多用于复杂疝和复发疝。人工高分子修补材料毕竟属异物,有潜在的排异和感染的危险,故临床上应选择适应证应用。
(3)经腹腔镜疝修补术(laparoscopic inguinal hemiorhaphy,LHR):方法有四种:①经腹腔的腹膜前修补(transabdominal preperitoneal approach,TAPP):因进入腹腔,更易发现双侧疝、复合疝和隐匿疝。对于嵌顿疝及疝内容物不易还纳的病例,也便于观察与处理。②完全经腹膜外路径的修补(totally ex-traperitoneal approach,TEP):因不进入腹膜腔,对腹腔内器官干扰较轻是其优点。③腹腔内的补片修补(intraperitoneal onlay mesh technique,IPOM):在以上两种方法实施有困难时使用,暂不推荐作为腹腔镜手术的首选方法。行该方法修补时,修补材料须用具有防粘连作用的材料。④单纯疝环缝合法。前三种方法的基本原理是从后方用网片加强腹壁的缺损;最后一种方法是用钉或缝线使内环缩小,只用于较小儿童斜疝。经腹腔镜疝修补术具有创伤小、术后疼痛轻、恢复快、复发率低、无局部牵扯感等优点,目前临床应用越来越多。对于双侧腹股沟疝的修补,尤其是多次复发或隐匿性疝,经腹腔镜疝修补更具优势。
3.嵌顿性和绞窄性疝的处理原则嵌顿性疝具备下列情况者可先试行手法复位:①嵌顿时间在3~4小时以内,局部压痛不明显,也无腹部压痛或腹肌紧张等腹膜刺激征者;②年老体弱或伴有其他较严重疾病而估计肠袢尚未绞窄坏死者。复位方法是让病人取头低足高卧位,注射吗啡或哌替啶,以止痛和镇静,并松弛腹肌。然后托起阴囊,持续缓慢地将疝块推向腹腔,同时用左手轻轻按摩浅环和m深环以协助疝内容物回纳。此法虽有可能使早期嵌顿性斜疝复位,暂时避免了手术,但有挤破肠管、把已坏死的肠管送回腹腔、或疝块虽消失而实际仍有一部分肠管未回纳等可能。因此,手法必须轻柔,切忌粗暴;复位后还需严密观察腹部情况,注意有无腹膜炎或肠梗阻的表现,如有这些表现,应尽早手术探查。由于嵌顿性疝复位后,疝并未得到根治,大部分病人迟早仍需手术修补,而手法复位本身又带有一定危险性,所以要严格掌握手法复位的指征。
除上述情况外,嵌顿性疝原则上需要紧急手术治疗,以防止疝内容物坏死并解除伴发的肠梗阻。绞窄性疝原则上应立即手术治疗。术前应做好必要的准备,如有脱水和电解质紊乱,应迅速补液加以纠正。这些准备工作极为重要,可直接影响手术效果。手术的关键在于正确判断疝内容物的活力,然后根据病情确定处理方法。在扩张或切开疝环、解除疝环压迫的前提下,凡肠管呈紫黑色,失去光泽和弹性,刺激后无蠕动和相应肠系膜内无动脉搏动者,即可判定为肠坏死。如肠管尚未坏死,则可将其送回腹腔,按一般易复性疝处理。不能肯定是否坏死时,可在其系膜根部注射0.25%~0.5%普鲁卡因60~80ml,再用温热等渗盐水纱布覆盖该段肠管或将其暂时送回腹腔,10~20分钟后再行观察。如果肠壁转为红色,肠蠕动和肠系膜内动脉搏动恢复,则证明肠管尚具有活力,可回纳腹腔。如肠管确已坏死,或经上述处理后病理改变未见好转,或一时不能肯定肠管是否已失去活力时,则应在病人全身情况允许的前提下,切除该段肠管并进行一期吻合。病人情况不允许肠切除吻合时,可将坏死或活力可疑的肠管外置于腹外,并在其近侧段切一小口,插入一肛管,以期解除梗阻;7~14日后,全身情况好转,再施行肠切除吻合术。绞窄的内容物如系大网膜,可予切除。
手术处理中应注意:①如嵌顿的肠袢较多,应特别警惕逆行性嵌顿的可能。不仅要检查疝囊内肠袢的活力,还应检查位于腹腔内的中间肠袢是否坏死。②切勿把活力可疑的肠管送回腹腔,以图侥幸。③少数嵌顿性或绞窄性疝,临手术时因麻醉的作用疝内容物自行回纳腹内,以致在术中切开疝囊时无肠袢可见。遇此情况,必须仔细探查肠管,以免遗漏坏死肠袢于腹腔内。必要时另作腹部切口探查之。④凡施行肠切除吻合术的病人,因手术区污染,在高位结扎疝囊后,一般不宜作疝修补术,以免因感染而致修补失败。
4.复发性腹股沟疝的处理原则腹股沟疝修补术后发生的疝称复发性腹股沟疝(简称复发疝)。实际上,包括如下三种情况:
(1)真性复发疝:由于技术上的问题或病人本身的原因,在疝手术的部位再次发生疝。再发生的疝在解剖部位及疝类型上,与初次手术的疝相同。
(2)遗留疝:初次疝手术时,除了手术处理的疝外,还有另外的疝,也称伴发疝,如右侧腹股沟斜疝伴发右侧腹股沟直疝等。由于伴发疝较小,临床上未发现,术中又未进行彻底的探查,成为遗留的疝。
(3)新发疝:初次疝手术时,经彻底探查并排除了伴发疝,疝修补手术也是成功的。手术若干时间后再发生疝,疝的类型与初次手术的疝相同或不相同,但解剖部位不同,为新发疝。
后两种情况,又称假性复发疝。从解剖学、病因及发病时间等方面来看,上述三种情况并不完全相同,分析处理也应有所区别。但在临床实际工作中,再次手术前有时很难确定复发疝的类型。再次手术中,由于前次手术的分离、瘢痕形成,局部解剖层次发生不同程度的改变,要区分复发疝的类型有时也不容易。疝再次修补手术的基本要求是:①由具有丰富经验的、能够作不同类型疝手术的医师施行;②所采用的手术步骤及修补方式只能根据每个病例术中所见来决定,而辨别其复发类型并非必要。
